De la ponction à l'embryon, dans un centre de PMA entre espoirs et doutes

"Je suis un peu stressée", avoue Margarita avant d’entrer dans le bloc opératoire. A 33 ans, elle s’apprête à procéder à sa première ponction ovocytaire dans le cadre du démarrage de son parcours de procréation médicalement assistée (PMA).
Suite à "cinq ans d’essais de manière naturelle" avec son mari, elle s’est résolue à demander de l’aide au corps médical pour tomber enceinte. Après deux semaines d’injections hormonales pour stimuler sa production d’ovules, elle a "mal au ventre" mais elle est "prête".
Dans la salle d’opération, Audrey Fleury, gynécologue au centre de fertilité du groupe hospitalier Diaconesses Croix Saint-Simon, à Paris, entame la procédure. Avec pédagogie, elle explique ses gestes à la patiente. "Je vais vous faire une anesthésie au niveau des parois du vagin puis je vais aspirer le liquide folliculaire qui va venir remplir les tubes à côté", détaille-t-elle.
Au bout d’une vingtaine de minutes, la ponction prend fin. "La récolte a été bonne", rassure Audrey Fleury. Margarita est un peu sonnée mais soulagée. Elle reprend petit à petit ses esprits avant d’aller retrouver son mari qui l’attend dans une salle attenante.
Le centre de fertilité des Diaconesses prend en charge chaque année près de 3.000 couples ou femmes en désir d’enfant. L’infertilité est la principale cause de recours d’aide à la procréation, à laquelle s’ajoutent désormais les couples de femmes et les femmes seules depuis la nouvelle loi de bioéthique d’août 2021.
En hausse depuis plusieurs années, selon un rapport gouvernemental, l’infertilité est multifactorielle "mais la principale cause est le recul de l’âge des femmes", insiste Gwénola Keromnès, la cheffe de service du centre. "Plus une femme avance en âge, plus la qualité de ses ovocytes se détériore."
"Il faut bien comprendre que la PMA n’est pas une solution miracle car passés 37 ou 38 ans, les probabilités de tomber enceinte diminuent fortement", prévient-elle. Les chances d’accouchement grâce à un transfert d’embryon avoisine les 20%.
- "Casting sévère" -
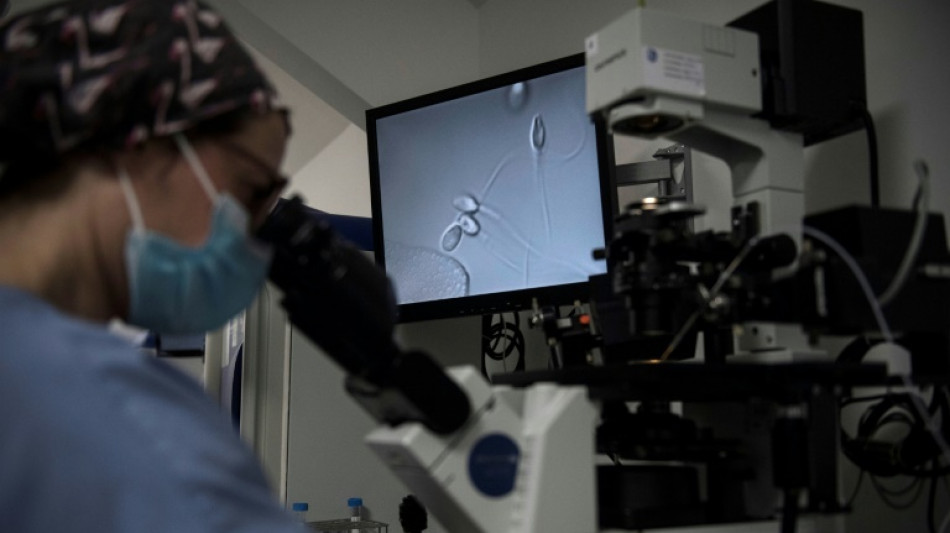
Dans le laboratoire du centre, les biologistes s’activent. Elles reçoivent les prélèvements de gamètes -ovules ou échantillons de sperme- et procèdent à la fécondation in vitro (FIV). Grâce notamment à la méthode de l’injection intra-cytoplasmique (Icsi), qui produit de très bons résultats.
Au terme d’un "casting sévère" qui consiste à prélever une dizaine de spermatozoïdes de fière allure -il faut que la tête ne soit pas trop ronde et que le flagelle "ait un beau mouvement elliptique"-, explique Dominique Bouret, la responsable du laboratoire, on les injecte un par un dans le cytoplasme de l’ovule.
En agrandissant 6.000 fois, on assiste à "la rencontre de l’ovule et de son prince charmant". Le nouvel embryon est ensuite placé dans un incubateur maintenu à 37 degrés. Il sera vérifié au bout de trois jours et, s’il est viable, pourra continuer sa croissance deux ou trois jours supplémentaires dans sa boîte en verre avant d’être implanté dans l’utérus d’une patiente.
Angélique Setbon, 37 ans, est justement venue ce matin pour recevoir un embryon. Elle a commencé les démarches de PMA il y a deux ans, après plusieurs fausses couches, et a déjà bénéficié d’une FIV qui a échoué. "Ce parcours est très dur à vivre, aussi bien physiquement que moralement", confie-t-elle. "Avec mon mari, il nous a fallu du temps pour admettre que l’on avait besoin d’aide", ajoute la patiente.
Pour Marine Guiet, sage-femme échographiste, le stress d’un parcours PMA est comparable "à celui généré dans le cadre d’une maladie chronique" et nécessite "un accompagnement continu". Les Diaconesses ont ainsi mis en place des ateliers d’art-thérapie et des groupes de paroles.
D. Wassiljew--BTZ

 Paris
Paris

 Lyon
Lyon
 Lille
Lille
 Monaco
Monaco
 Bordeaux
Bordeaux
 Luxembourg
Luxembourg
 Marseille
Marseille
 Brussels
Brussels
 Guernsey
Guernsey
 Jersey
Jersey
 Burkina Faso
Burkina Faso
 Guinea
Guinea
 Mali
Mali



